Symptoomoverdrijving is een wijdverbreid maatschappelijk probleem. Zo wenden verdachten soms symptomen voor om een mildere straf te krijgen. In gevangenissen en forensisch-psychiatrische instellingen gaat het meestal om overplaatsing naar een comfortabelere afdeling of toegang tot farmacologische middelen.
Buiten dergelijke settingen overdrijven mensen symptomen om financiële compensatie te bemachtigen, bijvoorbeeld na een werk- of verkeersongeval (Gervais et al., 2001; Sullivan, May, & Galbally, 2007), of om uitzetting te voorkomen (van der Heijde et al., 2017). Ook onder psychiatrische patiënten in alledaagse, ambulante zorginstellingen komt symptoomoverdrijving voor. Dandachi-FitzGerald en collega’s (2011) schatten de prevalentie op liefst 30%. Hoewel symptoomoverdrijving vaak gedreven wordt door tastbare voordelen en zo een aanzienlijke financiële impact heeft op de maatschappij (Chafetz & Underhill, 2013), kan ook het verlangen naar sympathie, zorg of aandacht symptoomoverdrijving uitlokken.
De vraag of symptomen (en de intensiteit ervan) op nauwkeurige en eerlijke wijze gepresenteerd worden staat bekend als symptoomvaliditeit. Wanneer iemand intentioneel symptomen overdrijft voor persoonlijk gewin spreekt de Diagnostical and Statistical Manual of mental disorders (DSM) over simuleren. Zij spoort clinici aan alert op simuleren te zijn als 1) er een discrepantie bestaat tussen zelfrapportage en objectieve diagnostische maten, 2) de persoon wordt geëvalueerd in een (straf)rechtelijke context en 3) weinig bereid is tot samenwerken tijdens diagnostische procedures, en/of 4) kenmerken vertoont van een antisociale persoonlijkheidsstoornis. De DSM volgt zo een criminologisch model van simuleren (Resnick & Saragoza, 2020). Daarin wordt de simulant geschetst als een antisociale, manipulatieve wolf in schaapskleren die doelbewust de ziekterol inzet voor persoonlijk gewin (zie ook Berry & Nelson, 2010).
Tegenover de simulant plaatst de DSM nadrukkelijk patiënten met lichamelijke klachten die onvoldoende kunnen worden geverifieerd met objectieve maten. Dat blijkt uit de notie dat simuleren strikt gedifferentieerd moet worden van de somatisch-symptoom en gerelateerde stoornissen (American Psychiatric Association, 2022, p. 835). Dergelijke diagnostische classificaties suggereren dat hoewel de door de patiënt geuite symptomen niet objectiveerbaar zijn, zij – in tegenstelling tot bij simuleren – een oprechte weergave bieden van de subjectieve beleving. De rationale is dat de symptoomproductie bij deze patiënten voortkomt uit het onderbewuste: de regie over symptomen ligt dan ook niet bij de patiënt – zoals bij simuleren het geval is – maar wordt gedreven door niet intentionele processen. Hetzelfde geldt voor onderliggende motieven voor de symptoomproductie. Die wéét de patiënt zelf niet (voor het theoretisch model zie tabel 1).
De DSM-sectie over simuleren deed haar intrede als V-code begin jaren tachtig van de vorige eeuw. Sindsdien is deze niet herzien. In dit artikel stellen we deze sectie, in het bijzonder de strikte dichotomie die zij voorschrijft tussen gesimuleerde en niet-verklaarde klachten en haar criminologische schets van de antisociale simulant, ter discussie. Het vasthouden aan de DSM-sectie over simuleren nodigt uit tot misdiagnostiek van velerlei symptomen, bepleiten we. We besluiten het artikel met aanknopingspunten voor het adequaat inschatten van de symptoomvaliditeit.
Echo’s uit het verleden
De strikte dichotomie tussen simuleren en somatisch-symptoom en gerelateerde stoornissen vindt haar oorsprong in eeuwenoude ideeën over hysterie. Hippocrates, die de term hysterie (Oudgrieks voor ‘baarmoeder’) introduceerde, beschreef hysterici als emotioneel labiele vrouwen wier baarmoeder op hol was geslagen en zo zorgde voor onspecifieke lichamelijke klachten waarover de patiënt geen bewuste controle had. Vaak ging het om extreme klachtpresentaties zoals onverklaarde pijn, stuiptrekkingen, verlamming of blindheid.
Vanaf de zeventiende eeuw verschoof de aandacht van de baarmoeder naar het brein, waardoor óók mannen geclassificeerd konden worden als hysterisch (DeCoster, 2010; Kanaan, 2010). De term hysterie maakte tevens plaats voor neurose en de focus op het brein werd gespecificeerd: de klachten zouden zich presenteren in patiënten met een overgevoelig centraal zenuwstelsel. Emotionele labiliteit speelde daarbij een sleutelrol in de symptoomexpressie (Trimble, 2004). Talloze alternatieve labels doemden vervolgens op, waaronder het Briquet-syndroom en neurasthenie. Het palet aan klachten breidde zich ook uit: van extreme symptoompresentaties naar minder extreme en weinig specifieke, alledaagse symptomen zoals vermoeidheid, angst en geïrriteerdheid (Wessely, 1990; 1994).
Het was de neuroloog Jean-Martin Charcot die eind negentiende eeuw een sterk onderscheid maakte tussen simuleren en hysterie (Kanaan & Wessely, 2010). In tegenstelling tot simulanten zouden hysterische patiënten niet doelbewust tegen de clinicus liegen, maar geloofden zij zelf in de echtheid van hun klachten (Wessely, 2003). De hysterische patiënt werd dan ook gezien als slachtoffer van het eigen onderbewuste en ontslagen van maatschappelijke verantwoordelijkheid (DeCoster, 2010).
Voor de simulant zat dat anders. Er is wat onduidelijkheid over de oorsprong van de (in het Engels gebruikte) vakterm malingering. Maar enkele bronnen suggereren dat zij is afgeleid van het Latijnse malignus, wat zoveel betekent als ‘van een duistere aard’ (Turner, 1997). Een tijdlang werd simuleren vooral gezien als militair probleem; soldaten simuleerden bijvoorbeeld klachten om niet naar het slagveld te hoeven gaan. Deze soldaten werden door de maatschappij niet alleen bestempeld als fraudeurs, maar ook gekarakteriseerd als morele zondaars (Killen, 2003).
Toen in de negentiende eeuw de industrialisatie in Europa opkwam, en de daarmee gepaard gaande welvaartstaat, werd de deur wagenwijd geopend voor valse ziekteclaims. Differentiëren tussen intentioneel ziektebedrog en de onbewuste productie van onverklaarde klachten (hysterie) werd nu een centrale taak voor clinici. Dat de typische simulant herkend kan worden op basis van karakterfouten die zich centreren rond gebrekkige moraliteit was een belangrijke leidraad bij de diagnostiek (Trimble, 2004). Die leidraad is tot vandaag de dag opgenomen in de DSM.
De typische simulant: wat zegt de wetenschap?
De DSM-sectie over simuleren spoort aan tot dichotoom denken: iemand is een antisociale simulant óf ziek. Het idee dat mensen die antisociale trekken bezitten neigen tot simuleren is natuurlijk intuïtief aantrekkelijk. Zo wordt de antisociale persoonlijkheidsstoornis gekenmerkt door een chronisch patroon van normoverschrijdend gedrag, waaronder liegen.
Hippocrates beschreef hysterici als emotioneel labiele vrouwen wier baarmoeder op hol was geslagen en zo zorgde voor onspecifieke lichamelijke klachten waarover de patiënt geen bewuste controle had
Ook het gerelateerde concept psychopathie wordt vaak aangedragen als voorspeller van simuleren. Dat is niet verrassend want bedrog wordt vaak beschouwd als een centraal aspect van psychopathie. Belangrijk: psychopathie is geen DSM-classificatie en wordt, in tegenstelling tot de antisociale persoonlijkheidsstoornis, onderverdeeld in twee factoren. Zo verwijst factor 1 naar persoonlijkheidstrekken zoals oppervlakkige charme, gebrek aan empathie en egocentriciteit. Factor 2 verwijst naar normoverschrijdend gedrag en vertoont dan ook sterke overlap met de criteria voor de antisociale persoonlijkheidsstoornis (Hare, 2003).
De relatie tussen antisociale trekken en simuleren is inmiddels veelvuldig onderzocht. Zulk onderzoek toont soms een positief maar zwak verband. Zo vonden Kucharski en collega’s (2006) onder mannelijke verdachten dat hogere psychopathiescores gepaard gingen met hogere scores op maten die simuleren meten. De relatie werd echter enkel gevonden voor factor 1. Cima en van Oorsouw (2013) vonden onder gevangenen juist het tegenovergestelde patroon: maten voor simuleren correleerden enkel met factor 2. De relatie tussen antisociale trekken en simuleren lijkt dus niet consistent te kunnen worden vastgesteld (zie voor een literatuurreview Niesten et al., 2015).
Een andere manier om de relatie te onderzoeken is door prevalentiecijfers tegen elkaar af te zetten. Zo bestudeerden Pierson en collega’s (2011) de prevalentie van simuleren onder forensische patiënten met en zonder antisociale persoonlijkheidsstoornis. Zij vonden géén verschil. Sterker nog: de meerderheid van de antisociale patiënten bleek oprecht in haar symptoompresentatie. Pierson et al. (2011, p.155) concludeerden dan ook dat ‘it does not appear that individuals with antisocial personality disorder are predisposed toward malingering.’
De voorspellende waarde van de ene op een andere variabele (i.e. uitkomstvariabele) is afhankelijk van de mate waarin zij gelijktijdig aanwezig zijn en de mate waarin zij gelijktijdig afwezig zijn. Lopen de prevalenties niet gelijk dan ondermijnt dat de voorspellende waarde en neemt het risico op misdiagnostiek toe. Een voorbeeld: is de voorspellende waarde sterk, dan zou wanneer de prevalentie van antisociale trekken in een populatie rond 50% ligt, de prevalentie van simuleren rond hetzelfde percentage moeten liggen. Wanneer de prevalentie van antisociale trekken op 1% ligt en dus grotendeels afwezig is in de desbetreffende populatie, mag men verwachten dat de prevalentie voor simuleren ook rond dat percentage ligt. In hun overzichts-artikel vonden van Impelen en collega’s (2017) dat dit niet het geval is. Prevalentieschattingen voor simuleren bleken niet hoger in studies waar de prevalentie van antisociale trekken onder patiënten hoger lag. Ook kwamen antisociale trekken niet meer voor in studies met hogere prevalentieschattingen voor simuleren.
Wanneer clinici vasthouden aan het idee dat simuleren van doen heeft met antisociale karaktertrekken, zien zij een belangrijk kenmerk van simuleren over het hoofd: simuleren wordt doelbewust ingezet wanneer er persoonlijk voordeel valt te behalen. Met name contexten waarin de ziekterol geassocieerd is met aantrekkelijke voordelen zullen mensen verleiden tot simuleren, ongeacht of zij antisociale trekken bezitten. Deze gedachte is in lijn met het adaptieve model van simuleren (Rogers, 1990), dat ervan uitgaat dat mensen overgaan tot simuleren wanneer een kosten-baten analyse uitwijst dat dit hun beste optie is.
Dat context een belangrijke rol speelt bij simuleren wordt onder meer onderschreven door Nederlands onderzoek naar de prevalentie van simuleren binnen forensische ziekenhuizen en een gevangenis (Niesten et al., 2015). De onderzoekers vonden op basis van de aan- of afwezigheid van antisociale trekken geen overtuigende verschillen in de prevalentiecijfers van simuleren. Dergelijke verschillen werden echter wel gevonden op basis van verblijf. Zo bleek de prevalentie voor simuleren in de forensische ziekenhuizen 4%. In de gevangenis was dat 25%. Een verklaring voor deze cijfers is dat simuleren in gevangenissen om uiteenlopende redenen lonend is: er is dan een grotere kans op prettigere verblijfsomstandigheden en andere privileges (verdovende middelen, sympathie; zie ook McDermott et al., 2013). Ook in de forensisch-psychiatrische setting zijn dergelijke voordelen te behalen, maar vaak gaan deze gepaard met nadelen. Zo is de kans om ontslagen te worden kleiner wanneer men ernstige klachten blijft rapporteren.
Dit brengt ons bij een andere bevinding van het onderzoek die de context-specificiteit van simuleren onderschrijft. Zo bleek dat overrapportage over de jaren afnam, terwijl onderrapportage (in jargon: faking good) toenam. Dat is logisch: als iemand zich aan het begin van zijn of haar institutionalisering bevindt, kan over-rapporteren immers voordelen opleveren, terwijl met de jaren onderrapporteren juist voordeliger wordt. De kans op ontslag of verlof is dan groter.
(Mis)diagnostiek
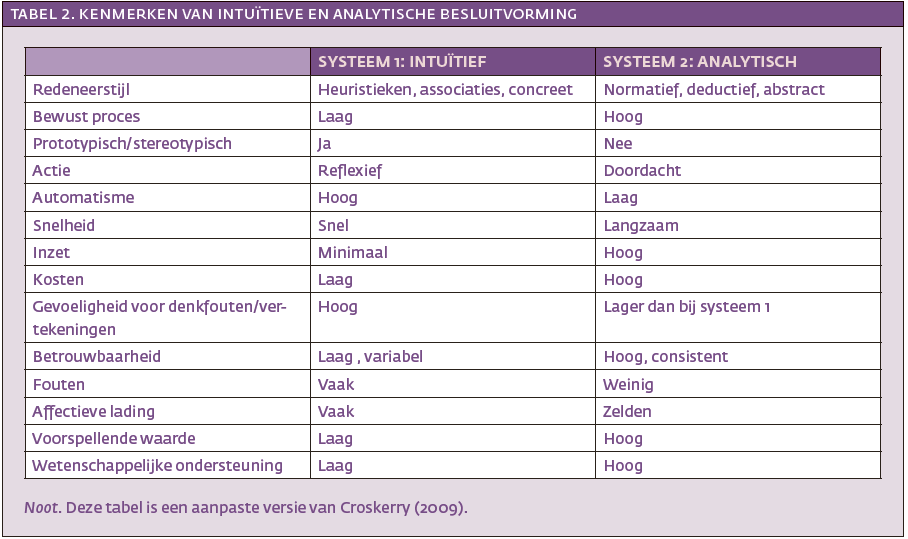
Hoewel het belang van context wordt erkend in de DSM, kan haar karakterologie van de stereotypische simulant (niet coöperatief, antisociaal) ertoe bijdragen dat contextuele aspecten van simuleren over het hoofd worden gezien. Misdiagnostiek ligt dan snel op de loer. Om te begrijpen hoe het nemen van beslissingen in haar werk gaat, is de Dual Process Theory nuttig (Croskerry, 2009). Volgens deze theorie kan besluitvorming worden onderverdeeld in twee systemen: intuïtieve ofwel systeem-1 besluitvorming en analytische ofwel systeem-2 besluitvorming. Een overzicht van de kenmerken van beide is weergegeven in tabel 2.
Als mensen worden geconfronteerd met complexe beslissingen, zijn zij geneigd terug te vallen op intuïtieve besluitvorming. Dit vindt veelal plaats via simpele patroonherkenning en heeft enkele voordelen. Zo kost het proces weinig moeite en verloopt vlot – zelfs automatisch – via vuistregels die ook wel heuristieken worden genoemd. Heuristieken kunnen leiden tot adequate besluitvorming. Maar er zitten haken en ogen aan. Zo zijn ze onderhevig aan denkfouten (Kahneman, 2011).
Ook psychologen, psychiaters en artsen die zich buigen over casuïstiek gebruiken heuristieken (Wedding & Faust, 1989; Crumlish & Kelly, 2009; Galanter & Patel, 2005). Zo is er de beschikbaarheidsheuristiek, waarbij mensen de waarschijnlijkheid van een gebeurtenis (bijvoorbeeld de aanwezigheid van een diagnose) inschatten door zich te beroepen op het gemak waarmee zij zich eerdere voorbeelden voor de geest kunnen halen. Heeft een clinicus bijvoorbeeld recentelijk een antisociale patiënt gezien bij wie de symptoomvaliditeit discutabel was, dan zal hij bij een volgende antisociale patiënt mogelijk meer geneigd zijn de gerapporteerde symptomen in twijfel te trekken.
Daarnaast is er de zogeheten representativiteitsheuristiek, waarbij het oordeel over de waarschijnlijkheid van een gebeurtenis (bijv. simuleren) wordt ingeschat door deze gebeurtenis te vergelijken met mentale representaties die men heeft van typische patiënten. Is er bijvoorbeeld een vermoeden van een antisociale persoonlijkheidsstoornis, dan zal dit associaties oproepen met verschijnselen zoals liegen en manipuleren. Het label antisociale persoonlijkheidsstoornis kan zo gaan fungeren als een prime die clinici meer wantrouwend doet zijn over wat de patiënt zegt over zijn klachten.
Het gebruik van heuristieken onder clinici komt wellicht nog het duidelijkst tot uiting in het gebruik van prototypes (Elstein & Schwarz, 2002). Prototypes zijn hypothetische patiënten die staan voor wat de clinicus ziet als het meest stereotypische voorbeeld van een patiënt met een bepaalde stoornis. Dergelijke prototypen zijn gemakkelijk te activeren in het geheugen en helpen snel tot een diagnostische classificatie te komen. Als een prototype een goede voorspellende waarde heeft, kan dat de diagnostiek ten goede komen (Garb, 1996; 2005). Maar is dit niet het geval, dan kan dat desastreuze gevolgen hebben.
Vanaf de zeventiende eeuw verschoof de aandacht van de baarmoeder naar het brein, waardoor óók mannen geclassificeerd konden worden als hysterisch
We zagen al dat de DSM-kenschets van de stereotypische simulant weinig voorspellende waarde heeft. Zij kan dan ook beschouwd worden als een misleidend prototype waarop clinici liever niet vertrouwen (Rogers, 1990; Berry & Nelson, 2010). Doen ze dat wel, dan is het aannemelijk dat patiënten die passen binnen het prototype worden geclassificeerd als simulant, ook wanneer ze dat helemaal niet zijn (vals-positieven). Tegelijkertijd zullen daadwerkelijke simulanten die niet aan het plaatje voldoen (i.e., atypische presentaties), worden gemist (vals-negatieven).
Een laatste opmerking betreffende de DSM-sectie over simuleren. De sectie suggereert dat er twee typen patiënten zijn die symptomen overdrijven: antisociale simulanten en emotioneel-labiele hysterici. Deze tweedeling wekt niet alleen de indruk dat het thema symptoomvaliditeit enkel relevant is bij een relatief kleine groep patiënten, maar ook dat het enkel gaat om traditioneel hysterische klachtpresentaties. In werkelijkheid worden echter allerlei uiteenlopende symptomen gesimuleerd. Daarbij zijn symptomen waarvan de aanwezigheid en ernst (grotendeels) worden vastgesteld middels zelfrapportage vanzelfsprekend het populairst onder simulanten.
Symptoomvaliditeittests: Een analytische benadering
Hoewel er geen waterdichte wijze is om vast te stellen of iemand al dan niet symptomen simuleert, hebben onderzoekers vele tests ontwikkeld om de validiteit van symptoompresentaties te wegen. Deze symptoomvaliditeitstests (zie voor een overzicht Young, 2014) bieden een analytische (i.e., systeem-2) methode van besluitvorming.
Symptoomvaliditeitstests richten zich op twee dimensies: het overrapporteren van symptomen op vragenlijsten en interviews enerzijds en het onderpresteren op cognitieve taken (bijvoorbeeld geheugen en aandachtstaken) anderzijds. Bij overrapporteren neigt de patiënt tot instemmen met uiteenlopende symptomen, zelfs wanneer die zeldzaam zijn of in werkelijkheid niet bestaan. Een voorbeeld van een test die het overrapporteren van symptomen kan inschatten is de Structured Invenory of Malingered Symptomatology (sims; Smith & Burger, 1997). Bij onderpresteren neigt de patiënt ertoe foute antwoorden te geven bij – zelfs zeer eenvoudige – vaardigheidstaken. Een voorbeeld van zo een taak is de Amsterdamse Korte Termijn Geheugentest (akgt; Schmand et al., 1998). Belangrijk: de uitkomsten van symptoomvaliditeitstests bieden geen antwoord op de vraag of er sprake is van simuleren omdat zij niet onderliggende motieven maar afwijkend testgedrag meten.
Het ‘waarom’ van afwijkende scores kan enkel beoordeeld worden op basis van collaterale informatie. Naast simuleren kan het zo zijn dat de patiënt aan een nagebootste stoornis lijdt. Zulke patiënten verzinnen net als simulanten willens en wetens klachten, maar de motivatie ligt overwegend in de behoefte zorg en aandacht te ontvangen van zorgverleners. Ook andere factoren kunnen leiden tot afwijkende scores: denk aan lage intelligentie, gebrekkig ziekte-inzicht, onvoldoende taalbeheersing of onderliggende aandoeningen die het denkvermogen aantasten zoals dementie en schizofrenie (zie bijv. Peters et al., 2013). In deze gevallen kunnen patiënten geen accuraat beeld geven van hun klachten en doen zij dat niet uit onwil.
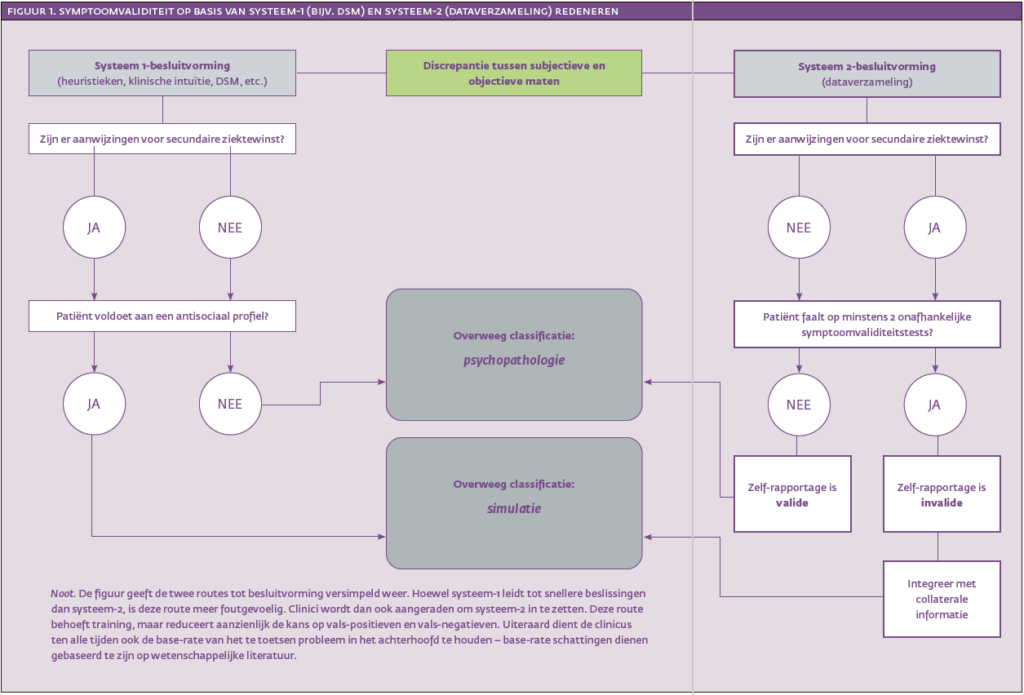
Tot slot is het onwillekeurig antwoorden op vragenlijsten – bijvoorbeeld wegens vermoeidheid of onverschilligheid – een andere factor die kan bijdragen aan afwijkende testresultaten. Simuleren is dus een van de vele mogelijke verklaringen voor afwijkend testgedrag. Het selecteren, afnemen en interpreteren van symptoomvaliditeitstests vergt meer tijd en inzet dan het doorlopen van de intuïtieve criteria van de DSM (zie figuur 1 voor een ruwe vergelijking). De foutenmarge ligt echter beduidend lager, waardoor misdiagnostiek wordt ingeperkt.
Tunnelvisie
Toch is het aannemelijk dat clinici óók met symptoomvaliditeitstests in de hand vasthouden aan het idee van de stereotypische simulerende patiënt (i.e., antisociaal, niet coöperatief). Zo kunnen opvallende kenmerken uit de voorgeschiedenis van de patiënt die passen bij een stereotype de aandacht overmatig trekken en zo – onbewust – gaan fungeren als een vertrekpunt tijdens de diagnostiek. Dit kan uitnodigen tot tunnelvisie, waarbij men vasthoudt aan de eerste indruk en ontkrachtende informatie (namelijk die tegen het idee van simuleren pleit) mist en niet (of minder) meeweegt in het eindoordeel.
Initieel onderzoek biedt voorzichtige ondersteuning voor deze verwachting (Niesten et al., 2022). Deelnemers (studenten forensische/rechtspsychologie, klinische en forensische experts) lazen een casus waarin de patiënt voldeed aan het DSM-profiel van de simulerende, antisociale patiënt. Vervolgens ontvingen zij in stappen nieuwe informatie, waaronder correctieve informatie in de vorm van niet-afwijkende scores op twee symptoomvaliditeitstests (de sims en de aktg). Een korte toelichting: wanneer een patiënt op meerdere symptoomvaliditeitstests géén afwijkende scores behaalt, verhoogt dat de negatief voorspellende waarde. Dat wil zeggen: zulke bevindingen ondersteunen de hypothese dat de patiënt een valide symptoomrapportage aan de dag legt. De patiënt verdient dan ook het voordeel van de twijfel, óók als deze perfect in het plaatje past van de stereotypische simulant.
Na iedere informatieronde scoorden deelnemers hun vermoeden van simuleren (0 = zeer laag, 100 = zeer hoog) alsook hun vertrouwen in dat oordeel (0 = helemaal niet zeker, 100: zeer zeker). Deelnemers schatten de waarschijnlijkheid van simuleren rondom het middelpunt van de schaal (50) nadat ze de casus hadden doorgelezen. Hun schatting bleef vervolgens hangen rond dit middelpunt. Het lijkt erop dat een eenmaal ontstane indruk dat de (antisociale) patiënt simuleert moeilijk naar beneden wordt bijgesteld, ondanks het ontvangen van correctieve informatie. Deze interpretatie wordt ondersteund door de bevinding dat een non-triviaal percentage deelnemers (studenten: 61%, clinici: 38-64%) overwoog een vermoeden van simuleren te benoemen in hun diagnostisch rapport.
Een tijdlang werd simuleren vooral gezien als militair probleem; soldaten simuleerden bijvoorbeeld klachten om niet naar het slagveld te hoeven gaan
Circulair redeneren
Wanneer het stereotiepe profiel van de simulant als diagnostisch vertrekpunt wordt gebruikt, brengt dit mogelijk nog een risico met zich mee. Faalt de patiënt op symptoomvaliditeitstests, maar zijn karakteristieken van de stereotypische simulant afwezig? Ook dan is risico op tunnelvisie aannemelijk. Zo kan het zijn dat clinici afwijkende scores op symptoomvaliditeitstests wegverklaren als de patiënt enigszins hysterisch (i.e., emotioneel labiel) oogt. Zo spreken sommige clinici over een cry for help. Ze schrijven afwijkende scores dan toe aan de aanwezigheid van pathologie. Dit is circulair redeneren: oorzaak en gevolg zijn een en dezelfde. En dat kan natuurlijk niet (Merten & Merckelbach, 2013). Uiteraard zijn er patiënten die klachten aandikken om hulp of aandacht te krijgen voor psychisch lijden. Ook kan het zo zijn dat, afhankelijk van de aard van de psychopathologie, het presteren op symptoomvaliditeitstests wordt ondermijnd (Young, 2019; maar zie Dandachi-FitzGerald et al., 2022). Om vast te stellen of dat een waarschijnlijk scenario is dienen clinici evenwel onafhankelijke informatie te verzamelen én bekend te zijn met de vakliteratuur rond psychopathologie en symptoomvaliditeit.
Circulair redeneren wordt gestimuleerd door de streng gehanteerde dichotomie tussen simuleren en hysterie. Als afwijkende scores op symptoomvaliditeitstests worden weggeredeneerd, kan dit resulteren in vals-negatieven. Net zoals de negatieve voorspellende waarde niet over het hoofd mag worden gezien geldt dat evengoed voor de positief voorspellende waarde van symptoomvaliditeittests. Deze biedt namelijk ondersteuning voor het scenario dat een patiënt een inaccurate rapportage aan de dag legt. Hoewel afwijkende scores op symptoomvaliditeitstests niet direct indiceren dat er sprake is van simuleren, wijzen ze er wél op dat scores op overige maten in de testbatterij niet betrouwbaar kunnen worden geïnterpreteerd. Als daarmee geen rekening wordt gehouden, kan dat serieuze gevolgen hebben voor indicatiestelling en behandeling.
Differentiaal diagnostiek: hoe dan?
Het thema symptoomvaliditeit krijgt verrassend weinig aandacht in psychologieopleidingen. Toch is het van belang dat psychologen kennis bezitten over symptoomvaliditeit. Voor gedegen differentiaaldiagnostiek van symptoomvaliditeit dient men meerdere scenario’s te wegen (bijvoorbeeld: gebrekkig ziekte-inzicht, onderliggende aandoeningen, willekeurig antwoorden) door te kijken naar de situatie van de patiënt. Zoals eerder aangegeven is analytische – ofwel systeem-2 – besluitvorming daarbij het sleutelwoord. Maar hoe kunnen clinici dit optimaal toepassen bij vraagstukken rond symptoomvaliditeit? Er zijn drie concrete adviezen die wij mee willen geven.
Ten eerste raden wij aan om de testafname nauwkeurig voor te bereiden, met oog voor de specifieke symptoomdomeinen die men wenst te onderzoeken (bijvoorbeeld cognitieve klachten, depressieve klachten). Centreert de vraagstelling zich bijvoorbeeld rond de validiteit van cognitieve klachten, dan dient men een symptoomvaliditeitstest te selecteren die toegespitst is op dit symptoomdomein en die bovendien een gedegen psychometrische kwaliteit geniet. Daarvoor kan de Commissie Testaangelegenheden Nederland (cotan) maar ook de wetenschappelijke literatuur worden geraadpleegd. In deze fase is het tevens belangrijk af te wegen wat een al dan niet afwijkende testscore kan betekenen bij de desbetreffende patiënt. Hierbij moet men onder meer rekening houden met de context waarin het onderzoek plaatsvindt aangezien deze van invloed is op de geschatte prevalentie (base rate) van het probleem (hier: een invalide symptoompresentatie).
Ten tweede raden we aan minstens twee symptoomvaliditeitstests op te nemen in de testbatterij. Wanneer iemand op twee symptoomvaliditeitstests faalt die voldoende onafhankelijk van elkaar zijn (ofwel: zwak gecorreleerd zijn), doet dit de kans op vals-positieven beduidend afnemen (i.e., de kans dat men iemand die authentieke klachten rapporteert classificeert als simulant). Deze zogeheten two-failure-rule lijkt vooral van toepassing in populaties waar de base-rate van simuleren relatief laag is (Dandachi-FitzGerald et al., 2020).
Ten derde is aan te raden dat de clinicus die de patiënt heeft gezien niet degene is die de testafname en interpretatie doet en dat twee onafhankelijke beoordelaars de scores van de testbatterij interpreteren – terwijl misleidende achtergrondinformatie over de patiënt (zoals de aan/afwezigheid van antisociale persoonlijkheidstrekken) tot een minimum wordt teruggedrongen.
Op die wijze waakt men voor denkfouten. Wanneer het praktisch niet haalbaar is om de afname en interpretatie te splitsen, kunnen debiasing strategieën ingezet worden om tunnelvisie te beperken, zoals actief alternatieve scenario’s bedenken, op zoek gaan naar informatie die tegen de aanvankelijke indruk pleit of het diagnostisch besluit uitstellen (zie voor een overzicht van tactieken Lilienfeld, 2009).
Conclusie
De DSM is in haar sectie over simuleren trouw aan de eeuwenoude aanname dat er een strikte scheidslijn bestaat tussen simuleren en hysterie. Zij schrijft een criminologisch profiel voor, waarbij zij de stereotypische simulant schetst als een wolf in schaapskleren die wegens een antisociale inborst klachten opzettelijk voorwendt om persoonlijk gewin te behalen. Dit profiel berust echter niet op gegronde empirie. Antisociale trekken zijn geen valide voorspeller van simuleren. Beter kan men letten op de context waarin symptoompresentaties zich voordoen. Zijn er duidelijke voordelen verbonden aan de context (en die zijn er geregeld), dan betekent dit niet dat men simuleert, maar dient er wel met die mogelijkheid rekening te worden gehouden tijdens de diagnostiek en/of behandeling.
Als wordt losgelaten dat een strikt onderscheid bestaat tussen antisociale simulanten en hysterie, wordt tevens duidelijk dat niet enkel ‘hysterische’ klachten maar allerlei, uiteenlopende klachten gesimuleerd kunnen worden. De vraag of symptomen al dan niet authentiek zijn is dan ook relevant voor iedere klacht die subjectief van aard is en moeilijk objectiveerbaar is. Hoewel de nauwe focus van de DSM dus doet denken dat symptoomoverdrijving een specifiek fenomeen is dat zich beperkt tot een relatief kleine groep patiënten en tot een bepaald soort klachten, kan het beter gezien worden als een trans-diagnostische factor die symptomen in sommige gevallen (mede) in stand houdt (zie voor een vergelijkbare visie over motivaties voor psychisch lijden: Appelo, 2014).
In huidige vorm voorziet de DSM in een zorgelijk recept voor misdiagnostiek. Clinici kunnen zich hiertegen wapenen door grondig onderricht in de selectie, afname en interpretatie van symptoomvaliditeitstests. Daarnaast is het raadzaam om tijdens het diagnostisch proces tools in te bouwen die de impact van denkfouten minimaliseren. De boodschap van dit artikel is niet alleen dat het clinici bewust maakt van de risico’s inherent aan het stereotiepe DSM-profiel van de simulant, maar ook dat het kan dienen als naslagwerk zodra vraagstukken rond symptoomvaliditeit zich voordoen in de praktijk.
Beeld: Attem / Shutterstock