Hoe zou het zijn als u ’s ochtends wakker wordt, in de spiegel kijkt en u uw eigen gezicht niet herkent? Dit zal voor veel mensen als een zeer onwerkelijke ervaring klinken. Echter, voor mensen met een dissociatieve stoornis kan het de realiteit betekenen. Dissociatie treedt op wanneer het geheugen, emotie en bewustzijn niet met elkaar in de pas lopen. Dat zorgt dan voor allerlei nare klachten zoals geheugenproblemen, overmatig dagdromen, of hevige verstrooidheid. In de ernstigste gevallen kan het zelfs leiden tot twijfels over de eigen identiteit.
Hoewel een algemeen geaccepteerde definitie van dissociatie ontbreekt, heeft Steinberg (2001)32 vijf symptoomclusters gedefinieerd die de belangrijkste kenmerken van dissociatie omvatten: depersonalisatie, de-realisatie, dissociatieve amnesie, identiteitsverwarring, en identiteitsverandering. Depersonalisatie verwijst naar het gevoel vervreemd te zijn van jezelf. Een voorbeeld hiervan is dat je je voelt alsof je een toeschouwer bent die vanaf een afstandje naar zijn eigen lichaam kijkt, op dezelfde manier waarop je naar iemand anders kijkt. Mensen met depersonalisatie omschrijven ook het gevoel een robot te zijn en geen gevoelens meer te ervaren. De-realisatie heeft te maken met het anders waarnemen van de wereld om je heen. Het voelt alsof je de werkelijkheid om je heen verliest, bijvoorbeeld alsof je je in een droom of in een film bevindt. Dissociatieve amnesie verwijst niet naar permanent geheugenverlies, zoals een harde schijf die gewist wordt, maar naar het niet bewust kunnen ophalen van herinneringen. De herinnering is dus nog steeds aanwezig, maar je kunt die niet bereiken. Identiteitsverwarring refereert naar een gevoel van onzekerheid of conflict over de eigen identiteit. Identiteitsverandering heeft te maken met gedragingen die voortvloeien uit deze onzekerheid (Bernstein & Putnam, 1986)3. Dit laatste symptoomcluster treedt vooral op bij de dissociatieve identiteitsstoornis, waarbij mensen het gevoel ervaren meerdere persoonlijkheden te hebben.
Dissociatieve stoornissen komen redelijk vaak voor. Diverse studies in patiëntengroepen rapporteren prevalentiecijfers tussen de 4% en 29% (Ross et al., 1991; Sar et al., 2000; Tutkun et al., 1998; zie voor overzichtsartikelen Foote et al., 2006; Spiegel et al., 2011)624263034. In de algemene bevolking worden doorgaans lagere prevalentiecijfers gevonden, die variëren tussen de 1% en 3% (Lee et al., 2010; Rauschenberger & Lynn, 1995)1521. Belangrijk is dat dissociatieve symptomen niet alleen voorkomen bij mensen met dissociatieve stoornissen, maar ook bij andere diagnostische groepen zoals patiënten met een borderline-persoonlijkheidsstoornis, posttraumatische stress stoornis (PTSS), obsessief-compulsieve stoornis (Rufer et al., 2006)25, en schizofrenie (Allen & Coyne, 1995; Yu et al., 2010)2. Er is dus sprake van een hoge co-morbiditeit.
Dissociatie is van oudsher in verband gebracht met traumatische ervaringen. In dit artikel zal ik evenwel beargumenteren dat het verband met slaapverstoringen veel belangrijker is.
DISSOCIATIE EN TRAUMATISCHE JEUGDHERINNERINGEN
De meeste clinici gaan ervan uit dat dissociatieve symptomen een verdedigingsmechanisme zijn om traumatische gebeurtenissen het hoofd te bieden (Bremner, 2010; Spiegel et al., 2011; Spitzer et al., 2007)431. Het concept ‘dissociatie’ werd als eerste gebruikt door Pierre Janet (1889)12. De complexe en vaak tot de verbeelding sprekende symptomen van dissociatie hebben sindsdien veel stof doen opwaaien in de wetenschappelijke wereld. Bovendien werd de dissociatieve stoornis al snel een populair onderwerp van levendige en vaak melodramatische voorstellingen in de media (zoals in films als Three Faces of Eve en Sybil).
Een prominent idee over de oorsprong van dissociatie is dat het een direct gevolg is van de blootstelling aan traumatische ervaringen. Volgens deze benadering kunnen dissociatieve symptomen het beste begrepen worden als mentale strategieën om de impact van herinneringen aan pijnlijke ervaringen te vermijden (Spiegel et al., 2011). Eenmaal geleerd om dissociatie te gebruiken als verdedigingsmechanisme, zou het gedrag automatisch worden en zelfs gaan opspelen bij minimale stress (Van der Hart & Horst, 1989)35.
Problemen met causaliteit
Het probleem met de traumabenadering van dissociatie is dat de relatie tussen dissociatie en trauma wordt beschreven in rechtlijnige, causale termen. Dat wil zeggen, het een veroorzaakt het ander. Zo concludeerden Vermetten en collega’s (2006)39 in hun studie van patiënten met een dissociatieve identiteitsstoornis (dis) dat zij allemaal leden aan PTSS. Ze concludeerden hieruit dat dis geconceptualiseerd zou moeten worden als een extreme vorm van PTSS.
Het empirische bewijs dat trauma tot dissociatieve symptomen leidt vormt het onderwerp van felle discussies tussen wetenschappers en clinici (Kihlstrom, 2005; Bremner, 2010; Giesbrecht, Lynn, Lilienfeld & Merckelbach, 2010)71418. Zo stelden Ross en Pam (2005, p. 122)22: ‘serious chronic childhood trauma is the overwhelming major driver of psychopathology in Western civilization.’
Nu bestaat er weinig twijfel dat trauma een rol speelt binnen een complex en dynamisch model van allerlei variabelen om psychopathologie te verklaren, waaronder dissociatieve symptomen. Het is echter de overheersende causale rol die trauma toegekend krijgt die kritiek oproept. Drie belangrijke kritieken op de traumabenadering zijn: 1) veel studies zijn afhankelijk van cross-sectionele gegevens (gegevens verzameld op één tijdsmoment). Dat maakt het lastig om oorzaak-gevolg-assumpties te maken; 2) de meeste studies zijn gebaseerd op zelfrapportage-metingen, waarvan de betrouwbaarheid in twijfel getrokken kan worden en 3) de traumabenadering biedt geen verklaring voor hoe trauma dissociatieve symptomen kan produceren.
Dit is waarom onderzoekers hebben gezocht naar alternatieve verklaringen. Zij stelden voor dat dissociatieve symptomen zoals depersonalisatie en de-realisatie, vanwege hun droomachtige karakter, wel eens gerelateerd zouden kunnen zijn aan slaapervaringen. Bovendien zouden slaapervaringen ook de relatie tussen traumatische gebeurtenissen en dissociatieve symptomen kunnen verklaren (Giesbrecht et al., 2008; Watson, 2001)840. In de volgende paragraaf ga ik daarom in op de relatie tussen slaap en dissociatie.
DISSOCIATIE EN SLAAPVERSTORINGEN
Het is geen nieuw idee dat dissociatie zijn oorsprong vindt in de slaap. Al in de negentiende eeuw werd dis omschreven als ‘somnambulisme’, een staat van slaapwandelen. Een eeuw later omschreef Levitan (1967, p. 157)17 depersonalisatie als een ‘compromise state between dreaming and waking’. Er zijn anekdotes van clinici bekend, die beschrijven dat bij mensen met een depersonalisatiestoornis de klachten het hevigst zijn wanneer ze vermoeid zijn (Simeon & Abugel, 2006)29.
Watson, een pionier op het gebied van dissociatie en slaap, ontdekte al aan het begin van deze eeuw dat dissociatieve symptomen gelinkt zijn aan levendige dromen, nachtmerries, terugkerende dromen, en andere ongewone slaapervaringen (Watson, 2001). Deze relatie tussen dissociatie en slaap is sindsdien uitgebreid bestudeerd. Dat heeft geleid tot drie belangrijke bevindingen.
Allereerst zijn Watsons resultaten keer op keer gereproduceerd (Giesbrecht & Merckelbach, 2004; Giesbrecht et al., 2007; Van der Kloet et al., 2012)1036. Dat betekent dat dezelfde resultaten – namelijk dat dissociatie en slaapverstoringen met elkaar samenhangen – gevonden zijn in verschillende studies met verschillende groepen mensen en een variatie aan onderzoeksmaterialen.
Ten tweede is de relatie tussen dissociatie en slaap specifiek. Het lijkt namelijk dat vooral ongewone slaapervaringen die zelf moeilijk te controleren zijn, zoals nachtmerries en levendige dromen, samenhangen met dissociatie. De mate waarin mensen hun dromen konden navertellen, hing bijvoorbeeld samen met hogere dissociatiescores (Suszek & Kopera, 2005)33. En mensen die drie of meer nachtmerries rapporteerden in een periode van drie weken, scoorden hoger op een maat van dissociatie dan mensen die minder dan drie nachtmerries rapporteerden (Levin & Fireman, 2002)16. Droomintensiteit was ook gerelateerd aan dissociatie (Yu et al., 2010)41. Lucide dromen daarentegen – dromen waarbij de dromer zelf de controle heeft over de droom –, zijn slechts zwak gerelateerd aan dissociatie.
Ten derde is de samenhang tussen dissociatie en slaap niet alleen aanwezig bij mensen van de algemene bevolking, maar ook in patiëntengroepen. Zo concludeerde een groep onderzoekers dat een nachtmerriestoornis voorkwam bij zeventien van hun dertig dis-patiënten (Agargun et al., 2003)1. Uit een andere studie bleek dat 49% van een groep patiënten met borderline-persoonlijkheidsstoornis te kampen had met een nachtmerriestoornis. Bovendien vertoonden deze patiënten met nachtmerriestoornis meer symptomen van dissociatie dan de patiënten zonder nachtmerriestoornis (Semiz et al., 2008)27. Hier kan nog aan toegevoegd worden dat uit een studie van Ross (2011)23 bleek dat patiënten met dis vaker last hadden van slaapwandelen in vergelijking met zowel een groep ambulante psychiatrische patiënten als een steekproef uit de algemene bevolking.
Samengevat lijkt er een sterke en robuuste samenhang te zijn tussen dissociatieve symptomen en ongewone slaapervaringen, waaronder wakende dromen, nachtmerries en slaapwandelen.
ONDERZOEK IN HET SLAAPLABORATORIUM
Om de samenhang tussen dissociatie en slaap verder te onderzoeken, besloten we (de auteur en haar onderzoeksteam) om slaapproblemen op te wekken bij de gezonde deelnemers van onze studie. Dat deden we door mensen voor langere tijd wakker te houden. Dit wordt ook wel slaapdeprivatie genoemd.
Ervan uitgaande dat dissociatieve symptomen gevoed worden door een labiele slaap-waakcyclus, zouden we verwachten dat slaapgebrek leidt tot een toename van dissociatieve symptomen. Er zijn al wat aanwijzingen gevonden die in die richting duiden. Zo ondervonden Amerikaanse soldaten tijdens hun training, waarbij ze van slaap gedepriveerd werden, een toename van dissociatieve symptomen (Morgan et al., 2001)19. Andere onderzoekers volgden 25 vrijwilligers die gedurende een dag en een nacht wakker bleven. Ze vonden dat dissociatieve symptomen behoorlijk toenamen na een nacht van slaapgebrek (Giesbrecht et al., 2007).
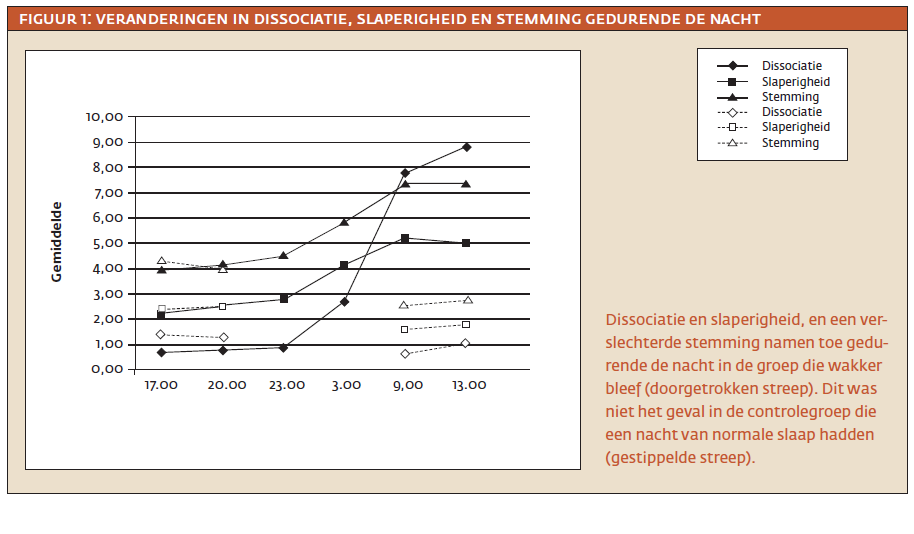
In navolging hierop depriveerden wij (Van Heugten-van der Kloet et al., 2015)38 28 gezonde deelnemers voor 36 uur van hun slaap. We vergeleken hen met een controlegroep van 28 deelnemers die een goede nacht slaap hadden. De deelnemers kwamen om 17.00 uur naar het slaaplaboratorium en zij bleven daar tot 15.00 uur in de middag erna. Tijdens deze testperiode vulden zij vragenlijsten in om dissociatie, slaperigheid en stemming te meten. We herhaalden deze maten een aantal keren om te onderzoeken hoe ze veranderden gedurende de nacht – zie figuur 1. De controlegroep mocht om 21.30 uur naar huis om te gaan slapen, en zij meldden zich weer in het lab de volgende dag om 9.00 uur. Ze rapporteerden dan hoe goed ze geslapen hadden en vulden nog een aantal vragenlijsten in.
Zowel slaperigheid als dissociatieve symptomen namen toe gedurende de nacht. Bovendien verslechterde de stemming van de deelnemers. Op vragenlijsten gaven ze aan dat ze zich minder energiek voelden en minder plezier ervoeren. Interessant is nu dat slaperigheid het sterkste toenam tussen 23.00 uur ’s avonds en 3.00 uur ’s nachts, terwijl de hevigste toename van dissociatie plaatsvond tussen 3.00 uur ’s nachts en 9.00 uur ’s ochtends.
De toename van slaperigheid ging dus vooraf aan de toename van dissociatieve symptomen. Met andere woorden, er lijkt een causaal verband te zijn van slaperigheid richting dissociatie en niet andersom.
BEHANDELING GERICHT OP SLAAPVERBETERING
Het is natuurlijk belangwekkend dat we met slaapdeprivatie dissociatie kunnen opwekken. Het is klinisch echter veel relevanter om te onderzoeken of het omgekeerde verband ook opgaat. Kan slaapverbetering zorgen voor een afname van dissociatieve symptomen? Behandelaars van dissociatieve stoornissen staan namelijk vaak met lege handen als het gaat om effectieve behandelmethoden (Lilienfeld, 2007).
We hebben daarom onderzocht of een behandeling gericht op slaapverbetering mensen met dissociatieve symptomen kan helpen. Hiertoe bestudeerden we (Van der Kloet et al., 2012) de relatie tussen ongewone slaapervaringen en dissociatie bij 266 patiënten in een privékliniek. Deze patiënten verbleven hier vanwege een diversiteit aan klachten, waarvan de belangrijkste depressie, angstklachten, burn-out, en verslaving waren. Bij aankomst in de kliniek, vulden zij een testbatterij met vragenlijsten in. Acht weken later, wanneer ze met ontslag gingen, vulden ze deze vragenlijsten nogmaals in.
Tijdens hun verblijf volgden de patiënten een strikt programma dat ontworpen werd om slaapproblemen te verbeteren. Zo gingen de patienten op een vast tijdstip naar bed, en werden zij ’s ochtends op een vast tijdstip gewekt. Er gold een algeheel verbod op alcohol en drugs, en inname van cafeïne was niet toegestaan na 19.00 uur ’s avonds. Er werden sportactiviteiten gepland in de ochtend, buitenactiviteiten (zoals wandelen) in de middag, en ontspannende activiteiten zoals een sauna of Turks stoombad in de avond. Dit zijn allemaal maatregelen waarvan we weten dat ze een goede slaap bevorderen. Bovendien volgden patiënten een dagprogramma met diverse therapieën (cognitieve gedragstherapie, dramatherapie, creatieve therapie, psychomotore therapie) die ingepland werden op basis van hun diagnose. Een deel van de patienten gebruikte medicatie tijdens de periode van opname.
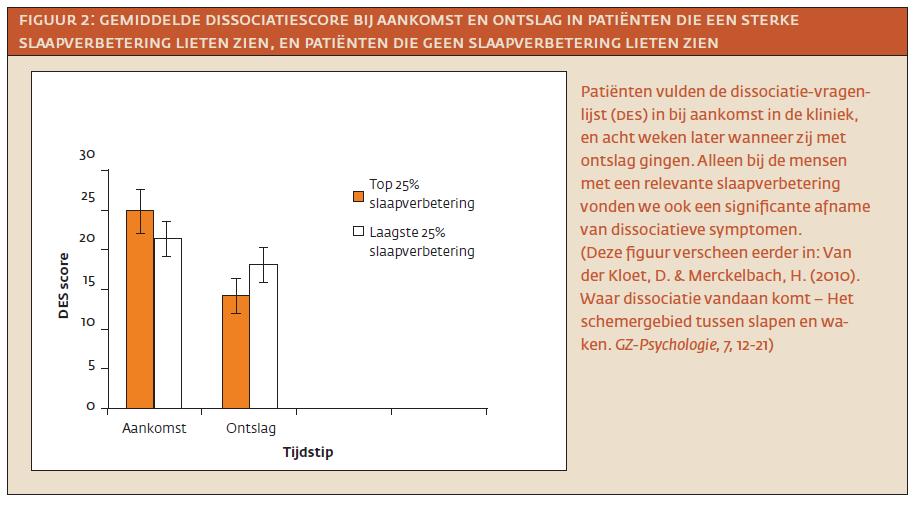
Na acht weken analyseerden we de verzamelde gegevens. En het werkte! Bij de meeste patiënten was na acht weken de kwaliteit van slapen aanzienlijk verbeterd. Er was ook een relevante afname van dissociatieve symptomen. We correleerden de vragenlijst over ongewone slaapervaringen (Iowa Sleep Experiences Survey (isEs); Watson, 2001) met de dissociatie vragenlijst (Dissociative Experiences Scale (dEs); Bernstein & Putnam, 1986) en vonden een robuuste samenhang tussen ongewone slaapervaringen en dissociatieve symptomen. Vervolgens keken we naar verschilscores op de vragenlijsten: het verschil in score tussen de vragenlijst bij aankomst en dezelfde vragenlijst acht weken later bij ontslag. Ook deze verschilscores correleerden we met elkaar. Daarmee stelden we vast dat slaapverbetering hand in hand ging met een afname van dissociatieve symptomen (zie ook figuur 2). Een complexere analyse wees bovendien uit dat het voornamelijk de afname van narcoleptische ervaringen was die de afname van dissociatieve symptomen het beste voorspelde.
Dit verband was ook klinisch relevant. De dissociatievragenlijst (dEs) heeft een klinisch afkappunt. Als iemand boven dit punt scoort op de vragenlijst, betekent dat dat hij/ zij mogelijk voldoet aan de criteria voor de diagnose van een dissociatieve stoornis. We keken naar het percentage van patiënten dat boven dit klinische afkappunt scoorde van de dEs. Bij aankomst in de kliniek was dit percentage 29%. Acht weken later was dit percentage gedaald naar 12%. Dus: ook bij de mensen met de ernstigste dissociatieve symptomen zorgde slaapverbetering voor een relevante afname hiervan.
Het is belangrijk om te vermelden dat andere factoren mogelijk een rol hebben gespeeld bij deze resultaten. De patienten in deze studie verbleven namelijk gedurende acht weken op een rustgevende locatie, ver weg van de stressvolle maatschappij. Daarbij volgden zij diverse therapieën en sommigen van hen gebruikten medicatie. Het is dan ook niet verwonderlijk dat de afname van algemene psychopathologie – patiënten gingen zich immers beter voelen –, van invloed was op de relatie tussen slaapverbetering en de afname van dissociatieve symptomen. Desalniettemin bleek uit onze analyses dat liefst 44% van de afname van dissociatie uniek verklaard kon worden door slaapverbetering (Van der Kloet et al., 2012).
MINDFULNESS
De laatste jaren is er steeds meer oog voor mindfulness therapie en de toepassing hiervan op diverse terreinen. Mindfulness kan beschouwd worden als een levenshouding die zich kenmerkt door het accepteren en aanvaarden van onvermijdelijke negatieve en positieve ervaringen. Mindfulness heeft te maken met een specifiek niveau van bewustzijn dat getraind kan worden door meditatie. Dit ‘bewust zijn’ wordt getraind door concentratie op bijvoorbeeld de ademhaling, terwijl men zich in het ‘nu’ bevindt en niet oordelend is over wat er op dat moment gebeurt (Kabat-Zinn, 2003)13.
De techniek wordt vaak gebruikt in de therapeutische praktijk. Dit wordt dan aandachtgerichte cognitieve therapie genoemd. Tijdens deze therapie wordt mindfulness als vaardigheid aangeleerd om met name recidiverende depressies tegen te gaan, maar het wordt ook toegepast bij angst en chronische pijn. Uit onderzoek weten we inmiddels dat mindfulness erg behulpzaam kan zijn bij de verlichting van een depressieve stoornis of angststoornis (Hofmann et al., 2010)11. Een andere therapeutische toepassing van mindfulness wordt aandachtstraining genoemd; therapeuten gebruiken deze vorm van mindfulness vooral tegen de bestrijding van piekeren en stress.
Bovendien blijkt mindfulness ook effectief in het verbeteren van slaap (Ong et al., 2008). Mindfulness is daarom wellicht geassocieerd met een afname van dissociatieve symptomen. Dat maakt het interessant als alternatieve behandeling van dissociatieve symptomen. Daarom hebben we een studie gedaan waarbij we 92 deelnemers volgden terwijl zij een op mindfulness gebaseerde training ondergingen van acht weken (Van Heugten-Van der Kloet et al., niet gepubliceerd)37. Tijdens deze training werden technieken uit de aandachtgerichte cognitieve therapie en uit de aandachttraining gecombineerd. De deelnemers hadden een wekelijkse bijeenkomst van 2,5 uur waarin zij psychoeducatie kregen en mindfulness-vaardigheden oefenden onder begeleiding van de therapeut. Bovendien werd van hen verwacht dat zij thuis iedere dag ongeveer een uur besteedden aan huiswerkopdrachten en meditatieoefeningen. Voorafgaand aan en direct na de training vulden zij vragenlijsten in over dissociatie, slaap, psychische klachten, en mindfulness-vaardigheden.
We keken in deze studie ook naar de verschilscores op de vragenlijsten en correleerden deze met elkaar. Zo stelden we vast dat na acht weken mindfulness-training de slaap inderdaad verbeterd was en psychische klachten waren verminderd. Maar deze effecten werden niet bereikt door een verbetering van mindfulness-technieken: de deelnemers bleken namelijk nog niet goed in mindfulness-vaardigheden onderlegd te zijn na acht weken. Dat geeft te denken welk element van de mindfulness-training dan zorgde voor de positieve effecten. Mogelijk had vooral de cognitieve gedragsmatige component (het veranderen van hoe je denkt) van de training een positief effect op de slaap en psyche. Bovendien zagen we geen afname van dissociatieve symptomen na de training. Een verklaring hiervoor zou kunnen zijn dat dissociatie sterker gerelateerd is aan specifieke slaapervaringen zoals nachtmerries en slaapwandelen (Watson, 2001, Van der Kloet et al., 2012), waarbij we moeilijk grote verschillen kunnen waarnemen na acht weken.
Een andere verklaring ligt echter in de nadelige effecten van mindfulness. Hoewel mindfulness een positief effect heeft op de meeste mensen, kan het een contra-indicatie zijn voor mensen met een paniekstoornis of psychotische stoornis (Dobkin et al., 2011; Shapiro, 1992)528. Mogelijke negatieve effecten van meditatie zijn: een toename van spanning, angst en paniek, een verstoorde realiteitstoetsing, verwarring, desoriëntatie (Shapiro, 1992), en zelfs milde dissociatie (Dobkin et al., 2011). Het zou daarom kunnen dat mindfulness niet geschikt is om dissociatieve symptomen te verminderen omdat het dissociatie als negatieve uitkomst in de hand kan werken.
NAAR EEN GEÏNTEGREERD CONCEPTUEEL MODEL
Een veelbelovende interpretatie van de samenhang tussen dissociatieve symptomen en ongewone slaapfenomenen (zie ook Watson, 2001) zou zijn: Een verstoorde slaap-waakcyclus leidt tot dissociatieve symptomen. We moeten echter voorzichtig zijn met conclusies. Hoewel er evidentie bestaat dat slaapverstoringen dissociatieve symptomen kunnen opwekken, is de samenhang tussen slaap en dissociatie mogelijk complexer. Het causale verband kan bijvoorbeeld ook twee richtingen uitgaan, waarbij dissociatieve symptomen tot slaapverstoringen leiden en vice versa. Bovendien kan andere psychopathologie de relatie tussen slaap en dissociatieve symptomen beïnvloeden (Van der Kloet et al., 2012).
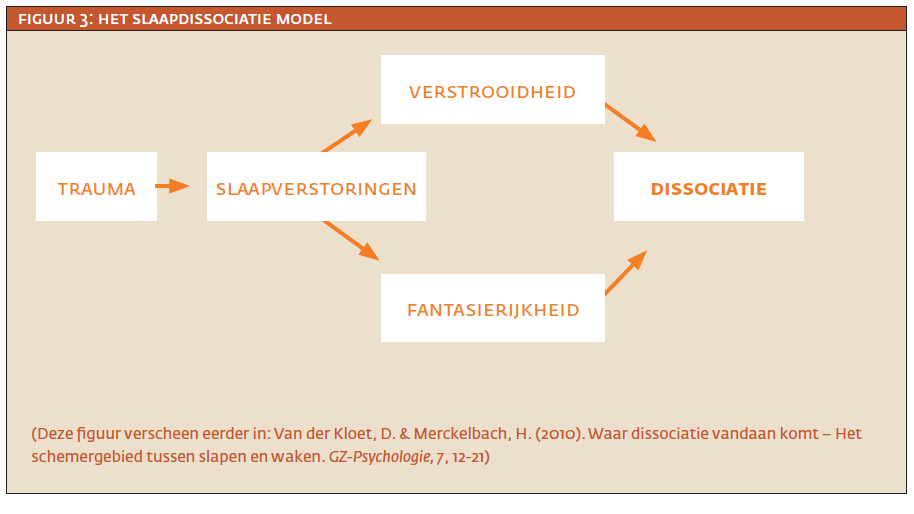
Het slaap-dissociatiemodel biedt een fris perspectief op dissociatieve symptomen. Dit model lijkt misschien ver verwijderd van de traumabenadering van dissociatie. Immers, het slaap-dissociatiemodel wijst slaapverstoringen aan als de veroorzaker van dissociatie, terwijl volgens het trauma-model dissociatieve symptomen veroorzaakt worden door traumatische jeugdherinneringen. Maar: beide modellen kunnen geïntegreerd worden in een conceptueel schema waarbij traumatische jeugdherinneringen mogelijk leiden tot verstoorde slaappatronen, die de weg vrij maken voor dissociatieve symptomen – zie figuur 3. Zo kan dit slaap-dissociatiemodel zowel beschrijven hoe traumatische ervaringen de slaap-waakcyclus verstoren en de kwetsbaarheid voor dissociatieve symptomen verhogen als waarom dissociatie, trauma, en concepten als fantasierijkheid en verstrooidheid met elkaar overlappen (Giesbrecht & Merckelbach, 2006)9.
Toekomstige studies zouden kunnen ontleden welke specifieke verstoringen in de slaap-waakcyclus het meest aannemelijk gerelateerd zijn aan dissociatieve symptomen. Er zouden dan trainingprogramma’s ontwikkeld kunnen worden, waaronder medicamenten en specifieke leefregels, om deze problemen te adresseren. Dit zou een compleet nieuwe en veelbelovende benadering zijn in de behandeling van dissociatieve symptomen.
Concluderend kan het slaap-dissociatiemodel dienen als kader voor een heel scala aan studies met fascinerende vragen over dissociatieve symptomen en dito stoornissen. Onderzoek naar slaap en dissociatieve symptomen zal in de komende jaren de psychiatrie, klinische wetenschap en psychotherapeutische praktijk op een betekenisvolle manier kunnen informeren.